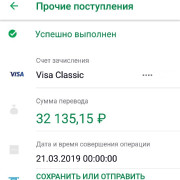
На нашем сайте вы найдете актуальную и полезную информацию о банковской сфере — обзоры банковских продуктов, анализ финансовых услуг, сравнение условий по депозитам и кредитам.
Мы рассказываем о тенденциях на рынке банковских услуг, делимся экспертными мнениями о перспективах развития банковской отрасли.
На нашем сайте вы можете:
- узнать рейтинги и отзывы о банках;
- сравнить процентные ставки по вкладам;
- выбрать оптимальные условия кредитования;
- ознакомиться с актуальными банковскими предложениями.
Мы стремимся предоставлять читателям максимально полную и объективную информацию, чтобы они могли принимать взвешенные финансовые решения.
С нами вы разберетесь в продуктах и услугах банковского сектора!